病例简介
60/M,右颈部肿物2月余,气短、喘憋10天。
现病史:2月前无诱因出现右颈部肿物,进行性增大,伴右侧上肢肿胀,右肩部、腰背部疼痛。近10天来出现气短、喘憋。无发热、畏寒,无胸闷、胸痛、咳嗽、咳痰、咯血。
既往史:2017年行阑尾切除术,余无殊。
个人史:否认特殊化学品及放射性物质接触史。社交性饮酒,已戒酒4年,不吸烟。
婚育史、家族史:无殊。
查体:生命体征平稳,右侧卧位。右颈部可见肿块,延伸至右侧胸壁,大小约7×10cm,质韧,无压痛,不可推动,周围皮肤及右侧胸壁可见曲张静脉。肿块压迫气管及甲状腺左偏。右侧胸壁叩诊浊音,右肺呼吸音消失。心脏、腹部(-)。神经系统(-)。
辅助检查:
①血常规:WBC 5.68×10^9/L, NEUT# 3.80×10^9/L, HGB 87↓g/L, PLT 114×10^9/L。
②肝肾功:K 3.7mmol/L,Alb 29g/L,TBil 7.8μmol/L,Ca 1.98mmol/L,Glu 7.6mmol/L,ALT14U/L,Cr80μmol/L,Urea7.95mmol/L,LDH 202U/L,Na 126mmol/L。
③颈胸增强CT(2020-12-03):右肺尖及周围胸壁占位;伴右侧第1、2 肋骨骨质破坏;伴右侧锁骨下动静脉及右侧颈总静脉受包绕、变窄,右侧胸壁多发迂曲血管显影;伴纵隔及右侧心膈角区多发淋巴结转移可能;右肺中下叶索条影;心包少许积液;右侧少量胸腔积液。
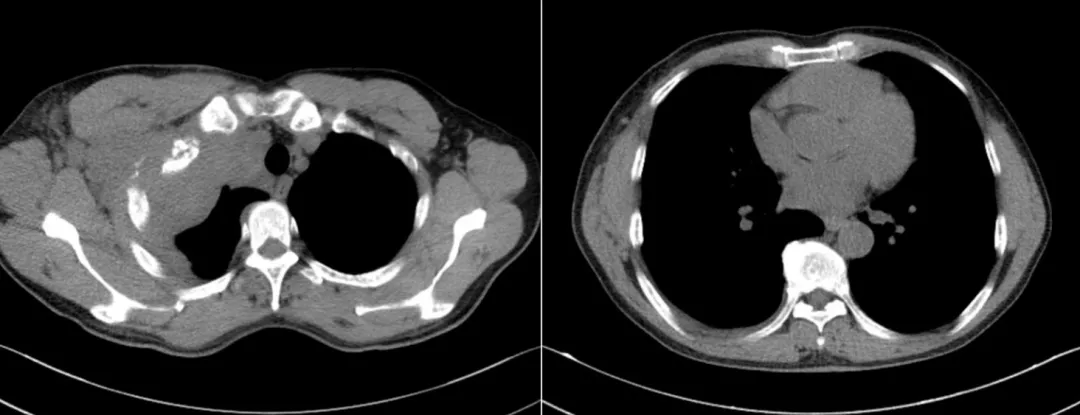
④PET/CT(2020-12-07):右下颈至右前胸壁代谢不均匀增高肿物,侵及右侧第1/2 前肋并凸向胸腔,与右上纵隔分界不清,恶性病变可能;右侧胸膜、右内乳淋巴链区、右侧心膈角区代谢增高灶,转移可能;右侧胸腔积液;气管、甲状腺、右侧胸壁胸肌受压移位。
2021-01-01入院后因患者呼吸困难、不能平卧行胸腔超声检查:右侧大量胸腔积液,胸穿呈血性,胸水生化:
TP76g/L,ADA78.9U/L,Alb26g/L,LDH2954U/L,Glu2.3mmol/L,TC2.09mmol/L,TG0.53mmol/L,Cl 101mmol/L。
2021-01-04胸部正位片如下:
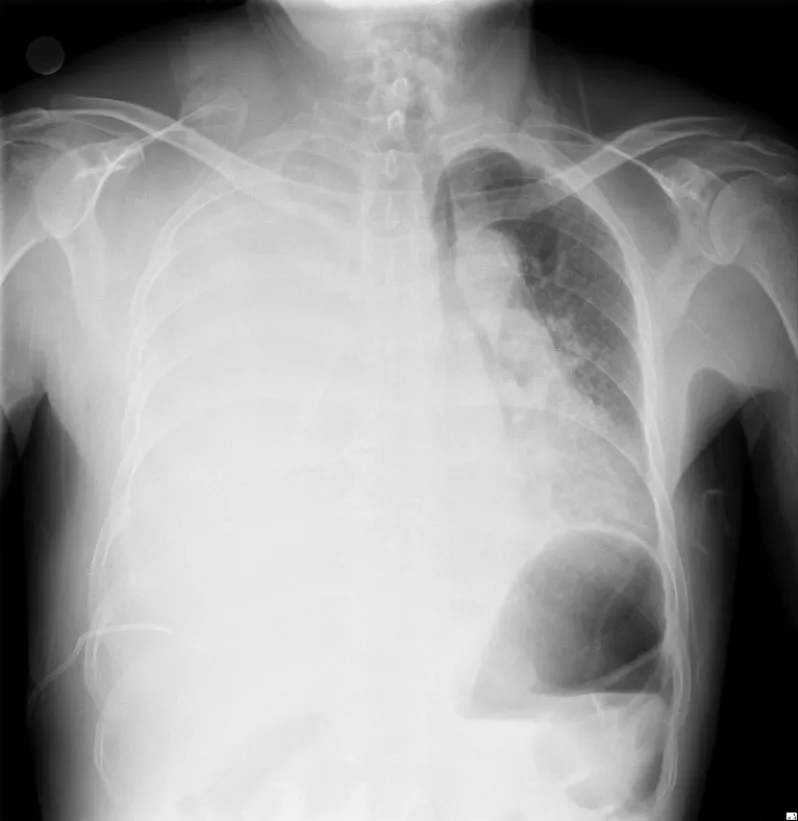
那么这一例快速进展的单侧胸腔积液病因究竟为何?肿物穿刺活检病理为我们带来了答案。
①右颈部肿物穿刺活检病理示:髓外浆细胞瘤,间变型。
②血清蛋白电泳: M protein 36.20g/L↑。
③尿免疫固定电泳:F-κ 阳性(+),F-λ 阴性(-),M Pro. 弱阳性。
④骨髓涂片:增生活跃,粒:红=2.67:1,骨髓瘤细胞21%,细胞胞体大小不等,核圆或椭圆形,偏位,染色质粗颗粒状,部分细胞可见核仁,胞浆量较多,初浆区消失,红细胞呈缗钱状排列。
患者骨髓涂片示骨髓瘤细胞占21%,且存在中度贫血、肋骨骨质破坏,考虑多发性骨髓瘤诊断明确。
患者PET/CT示胸膜代谢增高,且胸腔积液为血性渗出液,考虑骨髓瘤相关胸腔积液可能性大,随后送检的胸液找瘤细胞结果回报:找到瘤细胞,结合免疫组化符合浆细胞瘤。
至此,本例骨髓瘤性胸腔积液诊断明确。
后续患者在血液科接受了V-DR-PACE方案(硼替佐米 2.4mg 皮下注射 d1,8,15,22 + 地塞米松40mg、依托泊苷70mg、表阿霉素25mg、顺铂18mg、环磷酰胺700mg 持续静脉输注 d1-4 + 来那度胺 25mg 口服 d1-14)的化疗,1程化疗后出院前患者右颈部肿物较入院时明显缩小,1月后复查胸部CT见右侧胸腔约50%积液。
虽然骨髓瘤性胸腔积液临床罕见,但是单侧胸腔积液在临床工作中并不陌生,下面和大家一起复习英国胸科学会成人单侧胸腔积液诊断指南(2010版),该版指南在临床应用10年之久仍未更新,堪称经典。
单侧胸腔积液诊断流程如下图(图片来源见参考文献3):
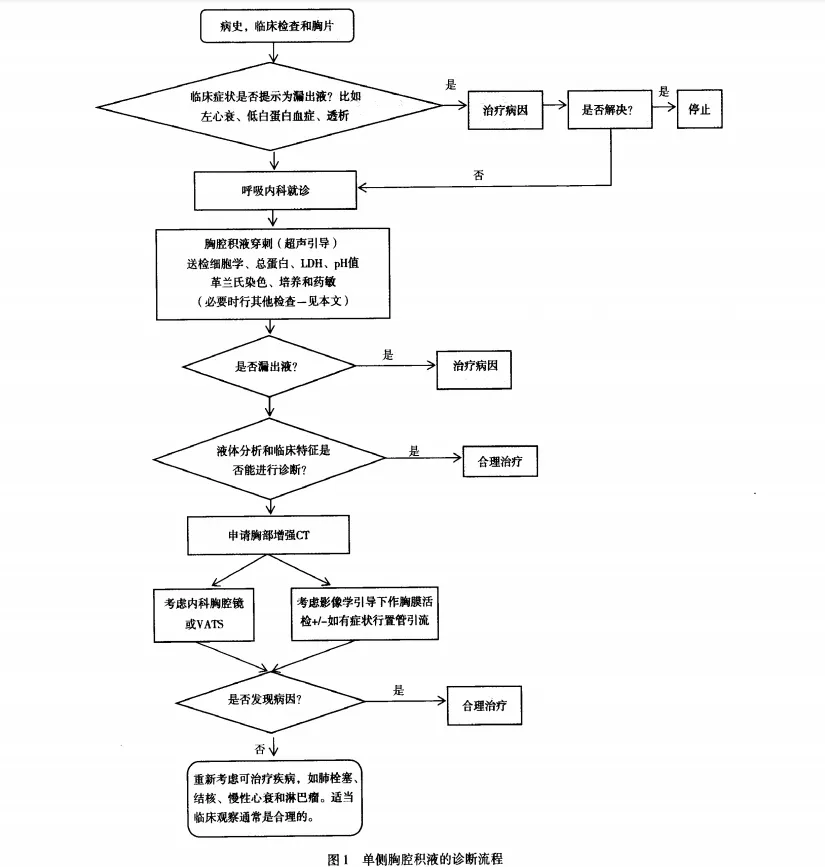
临床病史评估
1、临床强烈提示漏出液时,不应对双侧胸腔积液进行穿刺,除非有不典型特征或治疗无效。
2、临床评估过程中,应准确采集用药史。已知可引起胸腔积液的常用药物有(全球报告病例超过100例):甲氨蝶呤、胺碘酮、苯妥英、呋喃妥因、β-阻滞剂等。
初步影像学检查
1、评估可疑胸腔积液时,应选择后前位胸片。
2、床旁超声引导可显著增加胸腔穿刺的成功率并降低器官穿刺损伤的风险。且超声检测胸液分隔比CT更敏感。
胸腔穿刺
1、诊断性胸液样本应使用细孔(21G)针和50毫升注射器进行抽吸。
2、推荐床旁超声引导用于诊断性胸穿。
3、胸液均应检测蛋白质、乳酸脱氢酶以及革兰氏染色、细胞学和微生物培养。
4、应记录胸液的外观和气味。
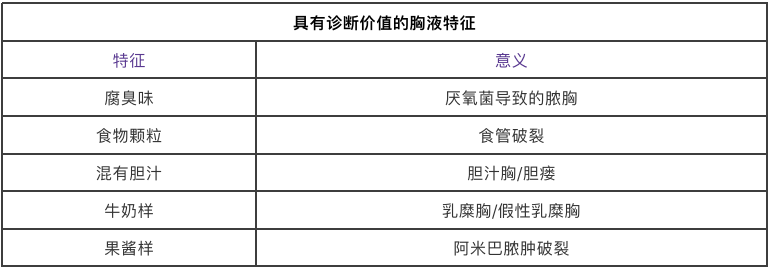
5、胸水HCT>50%血液HCT可诊断血胸。
6、渗出液/漏出液的区分(Light标准)
Light标准
胸腔积液蛋白与血清总蛋白比值>0.5
胸腔积液与血清LDH比值>0.6
胸腔积液LDH>血清2/3LDH正常值上限
满足以上至少一条,即考虑渗出液。为应用Light 标准,应在血液和胸液中同时测定总蛋白和LDH。

7、NT-proBNP
胸液NT-proBNP升高提示心衰,最常使用1500 pg/ml作为截断值。
8、胸液细胞分类计数
胸液细胞比例有助于缩小鉴别诊断,但无疾病特异性。任何长期的胸腔积液往往会被淋巴细胞所填充。胸膜恶性肿瘤、心力衰竭和肺结核是淋巴细胞为主的积液的常见特定的原因。
淋巴细胞性胸腔积液*病因
恶性(包括转移性腺癌、间皮瘤、淋巴瘤)
心力衰竭
结核性胸膜炎
类风湿性胸腔积液
冠状动脉旁路移植术后
乳糜胸
尿毒症胸膜炎
结节病
黄甲综合征
*即淋巴细胞占>50%的有核细胞
9、PH
在非化脓性积液中,当怀疑胸膜感染时,应采用血气分析仪测定胸液pH。样品中混入空气或局部麻醉剂可能会显著改变pH结果,应避免。
在肺炎旁积液中,pH<7.2提示需要置管引流。
10、葡萄糖
在无胸膜病变的情况下,葡萄糖在胸膜上自由扩散,胸液葡萄糖浓度相当于血液。胸液葡萄糖水平<3.4mmol/L可见于复杂的肺炎旁积液、脓胸、类风湿性胸膜炎、结核性胸腔积液、恶性肿瘤和食管破裂。胸液葡萄糖水平<1.6mmol/L最常见的原因是类风湿性关节炎和脓胸。
11、淀粉酶
无需常规检测胸液淀粉酶或其同工酶。然而可以用于怀疑食管破裂或胰腺疾病相关的胸液时。
胸水细胞学
1、大约60%的恶性胸腔积液可通过胸水细胞学诊断。
2、送检两份以上的标本(采集条件不同)不能提高阳性率,应避免。(第一份标本的阳性率为65%,送检第二份标本可增加27%阳性率,而送检第三本标本却只能再增加5%阳性率)
3、免疫细胞化学应用于鉴别恶性细胞类型,这对指导肿瘤治疗具有重要意义。
肿瘤标志物
胸腔积液和血清的肿瘤标志物目前在胸腔积液的常规诊断中没有作用。
进一步影像学检查
1、CT
胸腔积液的CT扫描应选择增强CT,并在胸液完全引流之前进行。(为了更好观察胸膜病变)
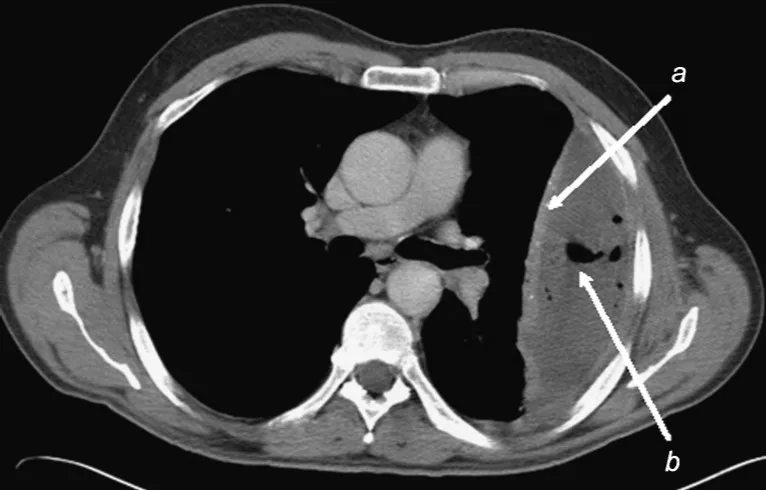
a,增强CT显示均匀增厚的胸膜 b,凸透镜样积液/积液内积气,分别提示包裹/脓胸。
对于所有未确诊的渗出性胸腔积液,均应进行CT扫描,并可用于鉴别恶性和良性胸膜增厚。

a,胸膜结节样强化 (提示恶性)b,纵隔胸膜亦受累
对于复杂的胸膜感染,当最初的置管引流不成功时,应进行CT扫描并考虑手术。
2、MRI
通过T2加权图像信号强度的差异,MRI可以较为准确地区分良恶性胸腔积液。当增强CT有禁忌时可考虑行MRI检查替代。
3、PET/CT
PET/CT对于恶性胸腔积液有提示,但胸膜炎症和滑石粉固定术会导致假阳性。
有创检查
1、经皮胸膜活检
对于尚未确诊的胸腔积液,如果怀疑恶性肿瘤且增强CT显示区域性的胸膜结节,影像学引导细针穿刺活检是可选择的经皮胸膜活检方法。
2、胸腔镜
对于诊断性胸穿不确定且怀疑恶性肿瘤的渗出性胸腔积液,可选择胸腔镜检查。
3、支气管镜
对于未确诊的胸腔积液,不应常规进行诊断性支气管镜检查。如果有咯血或临床或影像学特征提示支气管阻塞,应考虑支气管镜检查。
特殊情况
1、结核性胸膜炎
胸膜活检标本应同时送组织病理和培养,以提高对结核病诊断的敏感性。
胸腔镜下胸膜活检是最有可能产生分枝杆菌培养(以及药敏)阳性结果的检查。
在低发病率国家,胸膜结核的替代标志物是有效的「排除性」检查。截至目前,腺苷脱氨酶最为准确。
2、结缔组织病
①类风湿关节炎相关胸腔积液
大多数继发于类风湿关节炎的慢性胸腔积液的葡萄糖水平很低(<1.6mmol/L)。
②系统性红斑狼疮
胸液的抗核抗体反映了血清水平,因此常规检测通常无益。
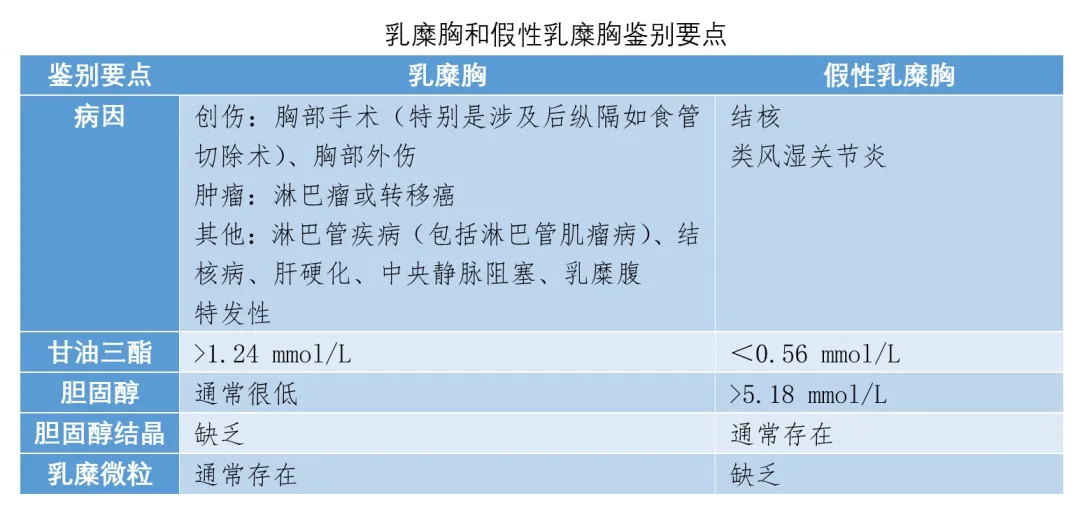
3、乳糜胸和假性乳糜胸
如果怀疑乳糜胸或假性乳糜胸,应检测胸液是否含有胆固醇结晶和乳糜微粒以及胸液甘油三酯和胆固醇水平。
参考文献
[1] Hooper C, Lee YC, Maskell N. BTS Pleural Guideline Group. Investigation of a unilateral pleural effusion in adults: British Thoracic Society Pleural Disease Guideline 2010. Thorax. 2010;65 Suppl 2:ii4-ii17. doi:10.1136/thx.2010.136978
[2] 徐凯峰,田欣伦. 呼吸与危重症医学专科医师培训精要[M]. 北京:人民卫生出版社,2020:119-131.
[3] 孙雪峰,柳涛,蔡柏蔷. 2010年英国胸科学会成人单侧胸腔积液诊断指南解读[J].国际呼吸杂志,2011(10):721-725.

作者:周王继 审核:田欣伦
本文转载自订阅号「帅府园论坛」(ID:shuaifuyuanluntan)
原链接戳:从迅速增长的胸腔积液思考胸腔积液的鉴别
本文完
排版:Jerry


