前庭眼反射障碍即出现眼球震颤简称眼震

眼球震颤
概述前庭眼反射障碍即出现眼球震颤简称眼震(nystagmus),指眼球不自主有节律的反复运动,可分急跳(jerk)和摆动(pendular)两型。急跳型是眼球先缓慢向一个方向运动至眼窝极限(即慢相),随后出现纠正这种偏移的快速运动即快相,曾认为快相是大脑皮质通过锥体外系的纠正反射,现认为旁中脑桥网状结构是产生快相的指令的部位。因快相较慢相易识别,故临床上以快相方向定为眼震方向,急跳型是最常见之眼震,前庭、视动和末位性眼震均为急跳型眼震。摆动性眼震为眼球来回运动的速度与幅度相等,不分快慢相,先天性眼震及视觉障碍产生之眼震常为摆动性眼震。眼震是一种体征而不是疾病,常与眩晕症同时发生,根据眼震之特点,可区分前庭中枢性与末梢性眩晕。
眼震的基本特点
眼震基本特点包括震形、方向、级别、幅度、频率及持续时间。
1.震形
眼震震形(form)有水平、垂直、水平旋转、斜角、集合退缩、分离、翘板样等类型,水平和水平旋转性眼震多由于水平半规管病变引起,垂直型多为中枢性或先天性眼震,斜角型多为视觉系病变引起。
2.眼震方向
眼震方向(direction)以快相方向为准,有重要的临床价值,迷路炎及梅尼埃病初期,前庭末梢处于激惹状态,快相向患侧,随着病情发展,前庭终器出现破坏性改变,眼震转向健侧,通常以箭头表示眼震方向,←右向,→左向眼震;↑↓示上下向;
示斜向;
示水平旋转;→←集合,← →分开型眼震。
3.眼震级别
眼震级别(degree)表示前庭疾病轻重,可分三级:侧视一侧出现该侧眼震,而正视或向另侧注视则无,谓一度眼震;在注视正前方也有眼震者谓之二度;向慢相方向亦出现眼震谓之三度眼震。一度眼震很难与末位眼震区别,二、三度眼震表明存在前庭器质性病变。末梢性病变伴有眩晕和自主神经症状,中枢性病变很少伴眩晕及自主神经紊乱症状。
4.幅度
眼震幅度(amplitude)分大、中、小幅度,小幅度者眼球位移5°以内,约1mm;中等幅度在5°~15°,1~2mm;大幅度者在15°以上,>3mm。前庭末梢性病变常为中小幅度,中枢性病变常为粗大幅度。
5.频率
频率(frequency)系指每分钟的眼震次数,慢者<50/min,快者>100/min,多数为中等速率,即50~100/min,频率对鉴别中枢与末梢性眼震有一定价值,中枢性眼震频率慢,末梢性眼震频率快。
6.持续时间
自发眼震的持续时间(duration)短者数秒,长者终身不消失,眼震持续时间有鉴别诊断价值,持续1个月以内者为短暂性或自限性眼震。末梢性眼震多为短暂性,持续数分钟或数小时,常伴显著眩晕症状;中枢性眼震持久而自觉症状轻,如某些先天性眼震,生后即出现并存在终身不伴眩晕等自觉症状。
眼震的分类
眼震类型尚无统一分类法,常根据其基本特点、控制眼球运动的三因素,眼震的产生部位及原因进行分类。
1.根据基本特点分类
以节律之有无分为节律性眼震与无节律性眼震;以有无快慢相分为急跳型眼震与摆动性眼震;以眼球移动方向分为水平、旋转、水平旋转、垂直、斜角、分离与聚合型眼震。
2.根据控制眼球运动三因素分类
Kestenbaum将眼震分为:①前庭性眼震;②固视障碍性眼震,由眼肌固视缺陷引起;③纠正性眼震,由于运动性损害引起纠正功能缺陷所致。
3.根据产生眼震部位分类
分为前庭性眼震、非前庭性眼震,前庭性眼震再分为前庭中枢和末梢性眼震。
4.根据产生眼震原因分类
分为生理性眼震、病理自发性眼震、诱发性眼震。
尚有一些罕见的特殊型眼震与前庭系统无关,属先天性或其他中枢性疾病所致,产生机制不明,很难进行分类及判断其临床价值。以下按眼震产生原因分别阐述。
生理性眼震
生理性眼震是动眼系统对不平衡刺激的一种正常反应,或眼球对动眼系统的刺激超过正常限度时出现的反应,包括末位性眼震和视动性眼震。
末位性眼震
末位性眼震(end-point nystagmus)为急跳型眼震,常于眼球过度偏斜凝视时发生,当眼球极端向一侧斜视约30s,外直肌持续收缩而疲劳,不能维持眼球的外斜位,因内直肌的拮抗作用而慢慢拉回休止位,为保持目标在黄斑上的影像,随即跳回原位,如此往返形成节律不规则、幅度细小、频率中等的急跳型眼震,快相向注视侧,当眼球侧视超过中线45°时,50%~60%的正常人可出现此种眼震,每回出现10~15次而后消失,又称疲劳性眼震。故在检查眼震时,不能使眼球外展>45°,以免出现末位性眼震,出现假阳性结果。
视动性眼震
视动性眼震(optokinetic nystagmus,OKN)是一种生理反射现象,当注视景物向一个方向连续运动所诱发急跳型眼震称OKN,乘火车时注视车外移动景物可诱发此眼震,又称铁路性眼震,眼球注视并追随景物向一个方向移动是慢相,慢相与景物移动方向一致,快相与景物移动的方向相反,故乘车时快相与列车前进的方向一致。检查时受试者注视眼前移动之条带或手鼓,左右旋转出现水平眼震,上下旋转出现垂直性眼震,正常情况下,左右或上下OKN之幅度,频率相近似。
1.机制
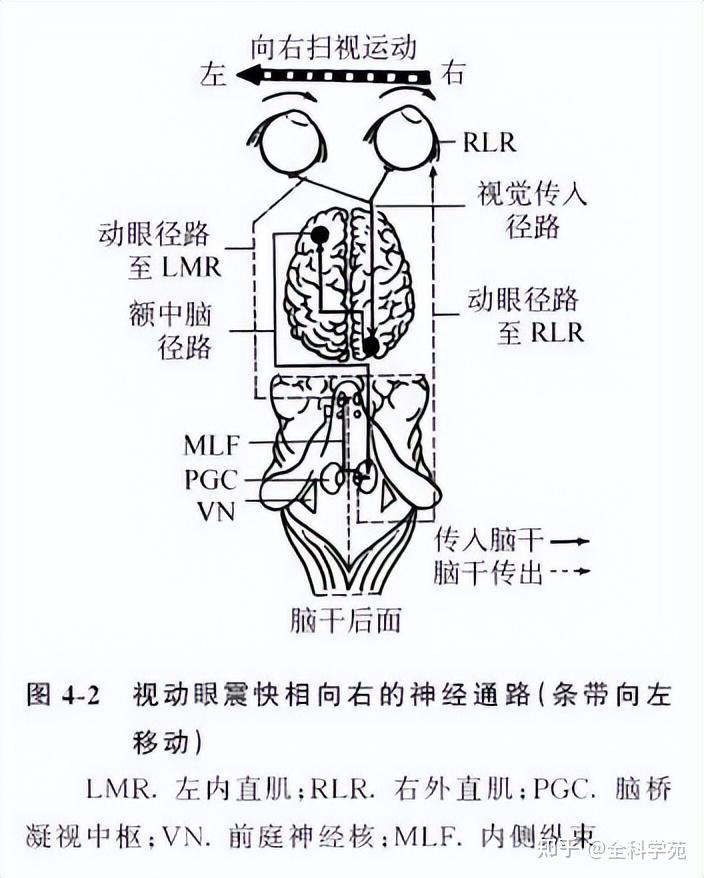
视动性眼震产生的机制至今尚无定论,一般认为,慢相为追随物体的固视反射,传入冲动经视网膜、视神经、视放射、枕叶视觉中枢;传出冲动经视放射深部、大脑脚、中脑顶盖区、网状结构、眼运动诸核,最终产生眼跟踪运动(图4-1),实际是视觉固视反射,即OKN慢相。快相是大脑皮质纠正反射,传入冲动始于慢相末期,反向眼肌处于伸长状态,其本体感受器将冲动传至大脑,同时周边视网膜冲动将目标“纳入”黄斑区的冲动,经外侧膝状体至枕叶视觉中枢,再传至额叶Brodmann 18区,传出纤维经额中脑通路至网状结构,最终达眼球运动诸核,作相反的扫视运动,即快相(图4-2),现认为OKN的快慢相各有独立的中枢,快相中枢在额叶,慢相在枕叶。

2.检查方法
视动刺激仪种类很多,归纳为三类:① 手鼓或悬吊鼓,直径30cm,高70cm,鼓表面有黑白相间的条纹;②视动笼,直径1.5m之视动笼,受检者坐在笼内,面对黑白相间的幕布;③发光二极管排列电动控制的视动靶。根据视动刺激器的大小,受检者面对视靶距50~100cm,最适宜转鼓速度为30°~60°/s,先做顺时针旋转后做逆时针旋转。观察内容包括:①向左、右侧及向上、下转动时诱发的眼震幅度、速率是否相等;②有无快慢相颠倒。一般左右或上下OKN之频率和幅度相等为正常;一侧眼震减弱有优势偏向为异常。
3.视动性眼震的结果评定及临床意义
(1)前庭末梢病变之眼震,对OKN无影响:虽Dix(1980)报道,一侧前庭终器和前庭神经 病变,可表现为向对侧的优势。但实际检查过程中,前庭功能受损的患者,并不影响OKN,可能因前庭与视动两种眼震有不同的神经通路之故。
(2)OKN对颅内占位病变有定位价值:OKN有皮质和皮质下两条通路,皮质通路依赖于中心窝视力和完整大脑皮质;皮质下非跟踪的传导通路依赖于视网膜周边副视束和脑干,OKN异常可能扫视也可能是跟踪紊乱,一侧大脑病变向健侧之OKN减弱,优势偏向于患侧;脑干病变,多数动眼神经核受损,结果很难解释,作者观察到脑桥小脑角肿瘤,患侧OKN消失或下降,优势偏向健侧;枕大孔区病变,常引起延髓尾部受损,自发眼震向下,OKN表现向下优势。
(3)OKN很难被抑制,新生儿有正常OKN表示有一定视力:可应用于眼科伪盲或官能性盲的鉴别。
(4)OKN检查对前庭中枢、末梢及眼性眼震有鉴别价值,前庭末梢性病变引起之自发性眼震对OKN无影响,有时优势偏向自发眼震侧;前庭中枢引起之自发性眼震,病侧OKN减弱或消失,方向与正常人相同;先天性眼震OKN之方向与正常人相反。
OKN检查方法及判断标准,国内外均未统一,目前主要是定性诊断,尚未达定量水平。
病理自发性眼震
狭义而言,当身体正坐位,眼平视前方,不加任何刺激,受检者自身存在的一种眼震称为“自发性眼震”(spontaneous nystagmus)。现主张用广义自发性眼震概念将凝视、体位变化、转颈诱发之眼震统称为自发性眼震。它是一种不自主有节律的眼球跳动,有急跳型和摆动型,急跳型有快、慢相之分,自发性眼震可分为前庭性与非前庭性两类;非前庭性包括生理性、眼性和药物性眼震。
前庭性自发性眼震
1.前庭末梢自发性眼震
系前庭终器和前庭神经受损引起之眼震,常见于中耳、内耳及前庭神经 病变,临床采用六边形图(图4-3)简便记录自发及向各方凝视眼震,六边形图表示五个注视方向,在哪个方向出现眼震,以箭头表示。箭头表示眼震的方向,箭身表示眼震的振幅,箭尾表示眼震的速度。

前庭末梢性眼震之简便记录见图4-4(A~D),无论向哪个方向看,眼震的幅度速度有变化,但方向无变化,是前庭末梢性眼震的特点。末梢性眼震闭眼时由于消除固视强度加大,持续时间短,1~2周后消失,眼震快相和视物旋转方向相同,倾倒和指示偏差与眼震慢相方向相同。前庭末梢性眼震,易受视固定抑制,微弱的眼震不易察觉,可带+20D Frenzel眼镜,既可消除固视使眼震增强,也可使眼球放大便于观察。根据自发性眼震的特点,可作为临床诊断疾病的依据。
2.前庭中枢自发性眼震
常见于小脑及脑干之炎症、肿瘤、畸形、椎-基底动脉供血不足及脑外伤等病变,如后下小脑动脉栓塞产生延髓外侧综合征(Wallenberg syndrome),颅颈结合部畸形如扁平颅底、Arnold-Chiari畸形及多发硬化症等病变产生前庭中枢性眼震,眼震平面多为单纯水平、垂直或斜型,频率较慢,强度视病变部位而异,越接近前庭末梢越强,特点为不疲劳型持续时间较久之眼震,方向常向注视侧,见图4-4(E~H),注视时加剧,遮眼时减弱,眼震和眩晕的强度与自主神经反射不成比例。
小脑病变可损害视跟踪系统,出现扫视性跟踪,称“齿轮状跟踪”曲线;Arnold-Chiari畸形小脑扁桃体疝出枕骨大孔,有持续向下跳的自发性眼震,伴步态不稳平衡失调。脑桥小脑角肿瘤脑干与小脑同时受损,常有注视眼震向健侧为小幅度、快速称前庭麻痹性眼震;向肿瘤侧为大幅度、慢频率称凝视麻痹性眼震,此种双相眼震称Bruns眼震,是脑桥小脑角肿瘤特有体征,有诊断价值。归纳前庭中枢与末梢自发性眼震的鉴别点见表4-1。


非前庭性自发性眼震
非前庭性自发性眼震包括生理性、眼性和药物性眼震,生理性眼震已阐述,在此仅描述眼性眼震和药物诱发性眼震。
1.眼性眼震
常是先天性的,出生时即有眼震存在但不被察觉。Cogan(1967)将先天性眼震分视觉缺损、运动缺损、隐性和周期交替四型,前两型又属眼源性眼震,即视觉障碍性眼震和眼球运动障碍性眼震。
(1)视觉障碍性眼震:分中心视觉障碍或视觉传入结构障碍二种,前者常见于角膜混浊、先天性白内障、高度屈光不正等导光系统疾病;后者如视网膜萎缩或剥离、黄斑部瘢痕及视神经萎缩等原因。在向前方注视时,常出现无快慢相眼摆动,向两侧注视时可变为急跳型眼震,幅度大,频率和节律随视觉障碍程度而异,快相向注视侧为原发运动,缓慢自动回到中间位是继发的慢相,病程较长,不伴前庭症状,婴幼儿视力差者常有此眼震。患者看书过久可伴发与眼震同步方向相反的摆头动作,以保持视网膜黄斑对准视标,借以维持最好视力。
矿工性眼震:也是视觉障碍诱发的眼震,长期在昏暗环境中工作者,因黄斑部视力不足造成眼肌和视网膜疲劳,两眼视轴不断移动而引起眼震,20世纪20年代英国医生根据该体征多见于矿工而命名为“矿工性眼震”,在光线充足环境中可逐渐消失。
(2)眼球运动障碍性眼震:常为先天性眼震,主要因为传出机制障碍而眼运动不平衡所致,表现为水平急跳型或摆动型眼震,虽为双相运动,但左右侧不对称,为使视轴处于中性位(neutral position)而形成特殊头位,此时视力最好;亦有患者靠头部摇动维持眼球中央凝视位,保持清晰视野。病人无主观振动幻视(oscillopsia),闭目时眼震消失或减弱。视动中枢检查呈齿轮状Ⅲ型跟踪曲线;OKN常呈反向,因视跟踪转鼓方向与自发眼震的代数和形成快相,两者相反运动的代数和形成慢相,正好与正常人OKN相反,根据以上特点,先天性眼震容易诊断,很少需要治疗,50%能自行改善。
(3)潜在性眼震:原因不明,常见于视觉功能和眼肌功能障碍者,遮其一眼可出现眼震,呈水平型向遮闭侧,掩盖视力较差侧或双侧都掩盖则不出现眼震,此种眼震可持续终身。
2.药物诱发性眼震
可诱发眼震的最常见药物为巴比妥类、组胺、苯妥英钠、乙醇、阿片等,各种药物所产生眼震均相似,可同时为水平和垂直性。低剂量巴比妥中毒影响平稳跟踪,出现扫视跟踪及OKN异常;中等剂量出现向注视侧水平眼震;大剂量出现向上眼震,很少有向下垂直眼震;冰水刺激之眼震比头眼反射眼震消失迟,当中毒达轻度昏迷程度者,冷水刺激一耳时,可产生向同侧慢相而无向对侧快相,若中毒昏迷严重抑制脑干功能,慢相也不出现,若巴比妥中毒冷水能诱发眼震者,表明大脑联系完善。临床上常利用眼震判断苯妥英钠在血液中的浓度。耳毒性药物如氨基糖苷类中毒可引起急性前庭症状,包括眼震及自主神经反应,代偿形成后症状才消失。药物性眼震并无一定规律,均应密切注意用药史并采取相应处理措施。
罕见眼震及眼动
此类眼震及眼动与前庭系统无关,属先天性或其他中枢病变,在做眼震检查时应加以区别,仅述几种常见的眼震及眼动。
1.少见的异常眼震
(1)下跳眼震(downbeat nystagmus):最常见原因为颅底枕颈结合部病变,如扁平颅底,小脑扁桃体下疝(Arnold-Chiari畸形),使延髓下部或颈髓上部受压。一种为典型凝视麻痹性眼震,另一种发生于向下凝视时,其快相向下,向下凝视时更明显,患者最大苦恼为振动幻视(oscillopsia)。
(2)核间型眼肌麻痹(internuclear ophthalmoplegia):即共济失调性眼震,又称内侧纵束综合征,正常人眼内收比外展快,而此种病人,眼从正中向双侧跟踪视靶移动时,病变侧内收不全麻痹,该眼外展时出现一连串急跳眼震,但集合运动时有正常内收力,临床上不易与展神经麻痹鉴别。Spiller(1924)认为该综合征系被盖广泛破坏影响到内侧纵束引起双侧核间型眼肌麻痹,常见于脱髓鞘病变,单侧多见于血管病变,因脑干血管中央无交叉,穿通支梗死可引起单侧病变,所有核间肌麻痹者扫视异常,跟踪基本正常,做冷热或视动试验时,快相向外展眼时增强,用眼震电图能更早更精确地检出本征,用其证实不明显的外展眼震是有益的。
(3)翘板样眼震(see-saw nystagmus):特点为一眼上升并向内扭转,另眼向下向外扭转,眼震周期基本恒定,频率有变化,机制不清,多数病人有双颞侧偏盲,病变常在蝶鞍或第三脑室,如颅咽管瘤、垂体瘤(Zimmerman)(1986)报道小脑扁桃体下疝可出现此眼震,视力及视野正常。
(4)聚合退缩性眼震:非真性眼震,系所有眼外肌协同收缩,且因内直肌优势力量而出现集合运动,有集合及退缩两个动作同时或单独出现,常见于顶盖板前区特别是松果体和丘脑之肿瘤。
(5)周期交替性眼震:周期交替性眼震为水平或水平旋转急跳性眼震,开始幅度大,随后减弱,持续1~6s,继以无眼震期4~20s,然后再次出现方向相反眼震,如此反复成为周期性。眼震常有一侧方向的优势,病因不清,很多典型周期交替性眼震病人有共济失调等小脑病变体征,多数病人有脑外伤、椎-基底动脉供血不足、脑炎、梅毒、多发硬化症、Arnold-Chiari畸形等。
(6)反跳性眼震:Hood(1973)等报道,小脑疾病可出现反跳性眼震,特点为当眼从中央向一侧偏30°时,出现急跳眼震,经20~30s后衰退,振幅和速度减慢,眼急速回到中央,然后向对侧发生急跳眼震;有时眼还处在偏斜位时就发生反向眼震,机制不清,一种解释是受抑制侧眼肌反向亢进,向一侧凝视时眼回到中央,原先抑制侧反而兴奋,形成反跳眼震,可见于小脑萎缩、枕大孔区疾病、脑血管疾病和药物中毒。
2.异常眼震样眼动
异常眼动,很像眼震实际不是眼震,统称眼震样眼动。
(1)视测距障碍(ocular dysmetria):其特点为眼球扫视时出现超越目标的过冲(overshoot),尤其是向中心位时更甚,且发生代偿性眼球摆动,直至终点达目标时才停止;亦可出现扫视不足,称欠冲(undershoot),类似肢端运动测距障碍,常见于小脑疾病患者,正常人可出现轻微扫视性过冲和欠冲。
(2)眼球扑动(ocular flutter):为短促的爆发性快速水平眼球摆动,于努力作固视,再固视时发生,扑动可发生于原位,有明显的不稳定性,此乃小脑对眼位维持系统失去控制的表现,提示小脑或血管病变;机制不清,Zee推测脑桥中止细胞反应迟缓而产生眼扑动。
(3)眼阵挛(opsoclonus):发生于各平面、大振幅、混乱无序的眼动,这种持续失调的眼运动,是精细扫视运动受损的表现,常伴有共济失调和其他小脑体征。可发生于神经母细胞瘤的患儿,预后不良,成人见于脑部转移癌,病理检查常发现小脑齿核部位有改变。
(4)眼肌和腭肌阵挛(ocular and palatal myoclonus):眼阵挛伴非自主、有节律性腭肌颤动,伴腮源性肌肉如喉、面、膈肌同步阵挛;眼阵挛可为摆动或旋转性,频率变化40~200/min,入睡后眼阵挛消失,醒后又出现。据报道,此类患者对冷热试验无反应,亦有报道快相消失,慢相存在。最常见的原因是脑血管意外,但脑部肿瘤、外伤、多发硬化症亦可引起。
位置性眼震
Barany(1910)发现有些病人在一定体位出现眼震,称为位置性眼震(positional nystagmus),有的人在缓慢改变头位不出现眼震,快速改变头位时发生眼震称为变位性眼震(positioning nystagmus),其属隐匿型自发性眼震,广义而言将改变体位引起之眼震都归于自发性眼震之范畴。位置性与变位性眼震产生机制尚不清,一种认为位置性与变位性眼震是同一疾病的不同表现;另一种见解认为两者病理基础不同,位置性眼震是特定头位重力作用引起的;变位眼震是变动体位刺激半规管或囊斑引起的。
位置性眼震检查方法
1.位置试验
应在暗室睁眼条件下进行,改变体位要慢,不能快于1s,每个体位至少观察20s,检查过程中受检者直视前方同时做心算,位置试验时受检者取端坐→仰卧→左侧卧→右侧卧→头悬位(图4-5),记录方法如图4-6所示。

2.变位试验
即Hallpike试验法。受检者取端坐位,头向左转45°,检查者一手扶头部,令其迅速平卧位头低于床面30°,另一手示指提供固视点,以便观察眼震(图4-7A);然后回到坐位头右转45°,迅速平卧位(图4-7B),最后头悬垂在床沿外低于床面30°,每个体位观察10~15s,或直到眼震消失。


位置性眼震的分类
目前尚无公认的分类方法,Nylen根据位置性眼震的主要表现,将其分为三型,Ⅰ型眼震方向随头位改变而改变,多见于中枢性病变;Ⅱ型眼震方向不变,即不论单一头位或多种头位出现眼震,其方向不变,多见于前庭末梢病变;Ⅲ型眼震方向有时改变有时固定,或在同一头位不同时间出现眼震方向不同。Aschan对Nylen分型法加以修改,Aschan Ⅰ型:眼震持久,眼震方向随头位改变而改变,多为中枢性病变;Aschan Ⅱ型:眼震短暂,不论多种头位或单一头位检查,眼震方向固定不变,多见于末梢性病变;AschanⅢ型:眼震变异较大,中枢及末梢病变均可出现Ⅲ型眼震。
位置性眼震的临床意义
1.位置性眼震存在是前庭系或累及前庭系的器质性疾病的客观表现。
2.一些前庭终器疾病从自发性眼震转变为位置性眼震,表明病情趋于缓解。
3.位置性眼震方向可提示患耳的前庭功能状态,快相指向患耳表明该耳前庭功能处于激惹状态,快相指向健侧表明其功能处于抑制状态,位置性眼震特点有助于鉴别前庭中枢与末梢病变,见表4-2。

目前学者们根据上表区分中枢与末梢性眩晕,具体标准意见尚不统一,末梢病变的潜伏期有人定为2~10s,有人定为3s;持续时间久暂的界限,多家标准不一,Hallpike定为20s;Frenzel定为30s; Linsay定为60s;疲劳问题一般以3次重复该诱发头位,仍有明显眼震为不疲劳型。全面评估位置性眼震的临床表现,在定位诊断方面较眼震分型更有价值。
诱发性眼震
眩晕疾病诊断分三个步骤:采集病史、自发体征检查和诱发体征检查,急性期自发性眼震和其他症状可帮助确诊,当前庭病变进展缓慢,或前庭受损的同时出现代偿,自发性眼震隐匿难见,则采用人为刺激诱发眼震可达诊断之目的。诱发眼震属无条件反射,检查结果是不受意志控制的客观反射,常利用旋转或冷热刺激引起内淋巴液流动,出现眼震,反射弧中任何环节障碍引起各具特点眼震,借以分析前庭系功能状态及病变部位。前庭终器激惹状态时,诱发反应亢进,抑制状态时诱发反应减弱。诱发试验方法繁多,最常用的为冷热、旋转和直流电试验,仅介绍应用价值较大的诱发试验。
冷热试验
1.冷热试验(caloric test)机制
冷热刺激产生迷路反应早已被认识,Bornhart用冷水刺激鸽半规管,产生迷路破坏样行为,与Flourens(1824)经典论据“任一半规管破坏引起同一平面眼动”之观察不谋而合。20世纪初Barany才将冷热试验应用于临床,他认为前庭反应是基于物理学说“热胀冷缩”原理。冷刺激使内淋巴液流动产生眼震,见图4-8,出现眼震方向及平面符合Ewald Ⅰ定律,即外半规管内淋巴液向壶腹侧流动为兴奋,背离壶腹侧为抑制;垂直管则与之相反;Ewald Ⅱ定律眼震向兴奋侧,故右耳冷水灌注眼震向左。冷水注入右耳道,外半规管内淋巴背离壶腹侧流动,慢相向右侧(箭头),快相向左侧。

2.冷热试验的方法
临床最常用Kobrak小量冰水灌注法及Hallpike冷热试验法。
(1)Kobrak法:受检者取坐位,头前倾30°,用5ml冰水直接冲在鼓膜后上方,稍待片刻即出现眼震,持续100~150s,两侧反应应相等,如无反应,将冰水递增至10ml、15ml、20ml直到30ml也无反应则认为该侧半规管瘫痪。此法只是半规管功能定性不是定量检查法。
(2)Hallpike冷热试验法:受检者仰卧头抬高30°,使外半规管处于垂直位,热水为44℃,冷水为30℃,保温水箱高于测试耳60cm,灌水管头内径不小于4mm,水流速度为40s内不少于250 ml,记录冲水开始至眼震消失时间,先用热水后用冷水分别测试双耳共灌注4次,记录方法按Hallpike规定格式(图4-9)。

3.结果判断 正常人左耳冷热反应总时值与右耳冷热反应总时值基本相等,若差别大于40s,提示总时值较小的一侧有半规管轻瘫(canal paresis,CP);正常人右向眼震总时值应与左向的总时值基本相等,若差别大于40s,提示眼震有向总时值较大一侧的优势偏向(directional preponderance,DP),曾认为DP有定位价值,颞叶病变DP向同侧;椭圆囊病变DP向患侧,在临床实践中并不能凭DP肯定病变侧别,故对DP看法不一,现认为其无肯定定位价值,与自发、位置性眼震一样应结合其他检查结果综合分析。
旋转试验
1.原理
人体旋转时驱使内淋巴液流动,根据壶腹嵴偏移的方向,刺激或抑制前庭毛细胞而诱发眼震向同侧或对侧,外半规管壶腹嵴动纤毛(kinocilium)在椭圆囊侧,而前、后半规管壶腹嵴之动纤毛在管侧,当壶腹嵴向动纤毛侧偏斜时,为去极化呈兴奋状态;反之为高度极化呈抑制状态。旋转试验时两侧半规管同时受刺激,如做顺时针转时(向右),因惯性内淋巴液呈逆时针旋转(向左),右侧外半规管壶腹嵴向椭圆囊侧倾斜,即向动纤毛侧呈兴奋状态,按Ewald Ⅱ定律,眼震向兴奋侧,出现右向水平眼震,骤停后内淋巴液继续流动,旋转后眼震方向与旋转过程中相反,出现左向眼震。
2.检查方法
(1)Barany旋转法:Barany(1907)最早使用手摇旋转椅,受检者坐旋转椅上缚安全带,头前倾30°,使外半规管与地面平行,转速为1圈/2s,转10圈,骤停后眼震持续25~30s,两侧相差不能超过5s,此法刺激强且不能定量,现很少应用。
(2)壶腹嵴顶敏度图检查法:以0.5°/s2加速度递增分别上升到30°/s、60°/s、90°/s角速度,恒速1min后骤停,观察旋转后眼震持续时间及反旋转知觉时间,此法费时,结果局限,现很少采用。
直流电刺激试验(galvanic test)
1.机制
一定强度直流电通过耳部时,既可引起平衡失调也可诱发前庭性眼震及眩晕。Bruer认为前庭终器是直流电作用部位,但Marx将动物迷路完全破坏,直流电反应仍存在,临床证实内耳功能丧失者直流电反应仍存在,可能直流电直接作用于前庭神经,作用机制不清,大多数学者认为,眼震是电流刺激产生之极化效应(polarization effect),作用于前庭中枢及前庭神经节细胞,从阴极发出电子流对前庭神经有刺激作用,增加神经的生物电活动,而阳极减少生物电活动,故快相向阴极侧。直流电试验主要用于区别前庭终器与前庭神经以上病变。
2.操作方法
(1)单耳法:阴极置于测试耳乳突或耳屏前,阳极置于颈或前额正中,电流强度从零起逐渐增大,分别记录出现眩晕感,眼震及倾倒感毫安(mA)数。
(2)双极法:阴极和阳极分别置于两侧乳突或耳屏前,作耳机样固定,从零起逐渐增加电流,分别记录出现眩晕感、眼震及倾倒感的毫安数。
(3)直流电人体摇摆试验(galvanic body sway test,GBST):通过前庭脊髓反射观察平衡功能,用微弱直流电诱发人体平衡失调,受检者立于平衡台上,单耳法0.2mA刺激后出现向阳极侧摇摆,转换电极后产生向对侧摇摆,反复10次计算重心摇摆结果,此试验临床意义尚无结论。
3.结果评定 计算眼震出现毫安数,毫安愈小表现前庭功能的灵敏度愈高,正常人双极法电流2~4mA即可出现眼震,两耳差在2mA以内;5~8mA以上才出现眼震为前庭功能低下;8mA以上皮肤产生灼痛感,仍无眩晕及眼震者,判断为前庭功能丧失。主要临床价值在于前庭病变定位,冷热水试验无反应者,直流电反应正常,表明病变在前庭终器,直流电无反应者表明前庭神经已退变。
眼震是前庭系统疾病的重要体征,因受固视的影响,前庭性眼震不能准确地观察,佩戴+20D的Frenzel镜,可消除部分固视抑制,但不能做定量分析,目前国内外采用眼震电图记录法,可精确记录眼震,并进行各项参数定量分析。
来源│神经内科及重症医学文献学习,以上内容仅供分享学习交流,文章所有权归原作者所有,如有侵权,请联系我们进行删除 。
